
宁夏干细胞学会
干细胞临床转化公共服务平台
聊聊各种白介素“们”
白介素和相关细胞因子是先天性和适应性免疫细胞以及非免疫细胞和组织的通讯手段。因此,白介素在癌症的发生、发展和控制中起着关键作用,一些白介素与癌症的发生和发展特别相关。多种的细胞来源、受体和信号途径,决定了白细胞介素在癌症中的多效性作用。白介素可以培育一个有利于癌症生长的环境,同时也是产生肿瘤导向免疫反应的必要条件。
白介素的这些特性可以用来改善免疫治疗以提高疗效和限制副作用。近年来,白介素的治疗潜力一直是肿瘤基础和转化研究的热点。目前正在进行的越来越多的临床试验凸显了它们作为治疗药物和靶点的价值。
治疗性中和抗体
IL-1
CANTOS研究为IL-1在癌症中的中和作用提供了最有力的证据。该研究纳入了接受标准治疗的稳定型冠心病患者,但高敏C反应蛋白(hsCRP)水平持续升高。患者在纳入时无癌症诊断,之后接受抗IL-1β抗体canakinumab的治疗。结果显示,与安慰剂组相比,canakinumab不仅降低了hsCRP水平,而且显著降低了癌症发生后总体癌症的死亡率,尤其是肺癌。
这一发现催生了一些阻断IL-1β的临床试验,2018年,canakinumab开始在非小细胞肺癌患者中进行单药治疗与安慰剂治疗的III期试验(NCT03447769)。同样,研究canakinumab单药治疗骨髓增生异常综合征和慢性粒细胞白血病的II期试验于2020年开始(NCT04239157)。
2018年,开始使用canakinumab联合pembrolizumab和化疗治疗非小细胞肺癌的III期试验(NCT03631199),并在2019年开始使用canakinumab和单独化疗的III期试验(NCT03626545)。
IL-6
IL-6可保护癌细胞免受治疗诱导的DNA损伤、氧化应激和凋亡,可诱导免疫抑制并维持高度抗治疗的癌干细胞群。因此,IL-6的中和作用可能逆转对传统癌症治疗的耐药性。
抗IL-6抗体siltuximab在异种移植胆管癌模型中减缓了肿瘤生长,但作为单一疗法在多发性骨髓瘤中仅取得非常有限的效果。Siltuximab作为单一疗法对实体瘤也无效,在前列腺癌中,获得的最佳结果是疾病稳定;在肾细胞癌(RCC)中,获得的最佳结果是1例PR,在一组混合实体瘤中未观察到临床疗效。此外,一些临床试验观察到了与治疗相关的副作用,如siltuximab治疗后感染率较高,这总体上不支持siltuximab的抗肿瘤治疗。
与化疗联合,抗IL-6R抗体tocilizumab首次出现阳性结果。然而,中和IL-6与免疫检查点抑制剂(ICIs)相结合引起了争议。虽然IL-6中和可能使患者通过减少细胞因子释放综合征而持续接受ICIs,但IL-6抑制可抑制PD1和PD-L1的表达,这可能会降低ICIs的有效性。由于临床前研究已经证明中和IL-6和ICIs之间的协同作用,一些临床试验已经开始在患者中测试这种组合。
IL-8
HuMax-IL-8是一种IL-8中和抗体,虽然单药治疗未见客观响应,但73%的实体瘤患者疾病稳定,并且未见剂量限制性毒性。IL-8会诱导多种化疗药物和ICI的耐药性,因此,一些临床试验正在探讨HuMax-IL-8联合Nivolumab(NCT03400332、NCT04123379和NCT04050462),联合Nivolumab和degarelix(NCT03689699)以及Nivolumab与放疗(NCT04572451)。
IL-17
在小鼠胃癌模型中,阻断IL-17可减缓肿瘤生长,结合抗PD1治疗可以清楚80%的肿瘤。在临床前小鼠前列腺癌模型中,中和IL-17同样也减缓了肿瘤的进展。另外,IL-17能加速多发性骨髓瘤的进展,临床前研究表明中和IL-17确实能导致多发性骨髓瘤生长的减少。一项始于2017年的临床试验目前正在探究抗IL-17A抗体CJM112在多发性骨髓瘤中的疗效(NCT031111992)。
IL-23
在去势抵抗性前列腺癌中,MDSC衍生的IL-23被证明能激活雄激素受体通路,从而支持雄激素缺乏条件下癌细胞的生存和增殖。在小鼠模型中,中和性IL-23抗体可显著降低肿瘤生长并延长生存期,这提示抗IL-23治疗可能支持抗雄激素治疗方案。为了评估这一潜力,抗IL-23抗体tildrakizumab目前正在一个I/II期试验中,用于去势耐药性前列腺癌患者与雄激素合成抑制剂abiraterone联合治疗(NCT04458311)。
IL-33
临床前研究表明,IL-33可直接作用于肿瘤细胞,诱导多倍体和快速增殖,并引起治疗耐药。使用特异性IL-33阻断抗体可恢复ICI耐药株B16F10黑色素瘤抗PD1治疗的疗效。
重组和工程化白介素
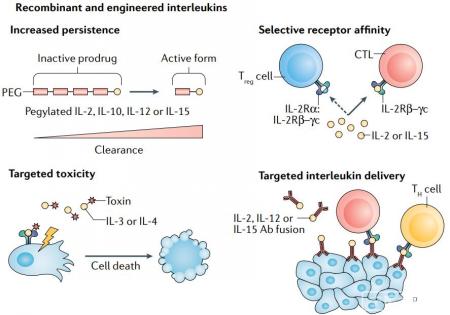
IL-2
尽管大剂量IL-2治疗在一些黑色素瘤和肾细胞癌患者中诱导了持久的完全反应,但它也伴随着潜在的危及生命的不良事件。因此,在一些试验中评估了低剂量IL-2方案, 然而,在低丰度时,IL-2优先与其在Treg细胞上表达的高亲和力受体结合,可能导致免疫逃避。因此,对CTL上表达的IL-2R亲和力增强的几种IL-2变体正在开发中。
Bempegaldesleukin是一种聚乙二醇化的IL-2变体,除了增加其半衰期,聚乙二醇偶联到IL-2阻断了其与高亲和力亚单位IL-2Rα的结合位点。随着时间的推移,PEG基团会丢失,并不断释放活性形式的Bempegaldesleukin,从而将过量用药的风险降至最低。
在一项针对转移性实体瘤(主要包括黑色素瘤或肾细胞癌)患者的I期临床试验中,bempegaldesleukin单药治疗观察到的最佳反应是疾病稳定,与的传统IL-2治疗在黑色素瘤和肾细胞癌分别取得7%和9%的持久CR相比,这是令人失望的。然而,bempegaldesleukin显示出良好的安全性,鼓励与ICIs联合使用。一项针对转移性实体瘤的的I期临床试验中,bempegaldesleukin联合nivolumab取得了19%的完全缓解率。其他一些与ICIs联合的临床试验,包括膀胱癌患者的III期临床试验(NCT04209114),RCC(NCT03729245)和黑色素瘤(NCT03635983)目前正在进行。
其他IL-2变体也正在与ICIs联合进行临床试验,如ALKS 4230,一种环状结构重组的IL-2和IL-2Rα ,设计用于选择性激活中间亲和力的IL-2R。目前,有四项临床试验正在晚期实体瘤或头颈部非皮肤鳞状细胞癌患者中评估单药治疗和与pembrolizumab联合治疗的效果(NCT04592653, NCT02799095,NCT03861793和NCT04144517)。THOR707是一个工程化的非α IL-2变体,正在实体瘤患者中评估单药治疗或与ICI或抗EGFR抗体联合治疗的疗效(NCT04009681)。
NARA1是一种融合蛋白结构,由IL-2与抗IL-2抗体NARA1融合而成。NARA1因此永久性地遮蔽IL-2的CD25结合位点,从而消除CD25介导的Treg细胞发育。其在小鼠黑色素瘤模型中表现出有效的抗肿瘤反应。其他的一些IL-2变体还包括RO6874281,RO7284755,Darleukin等,这些药物的临床试验正在进行中,如下表所示。
IL-10
IL-10具有抗炎和刺激CTL的特性,这使得它成为一种潜在的抗癌药物。聚乙二醇化IL-10变异体pegilodecakin可诱导全身免疫活化,增加免疫刺激性细胞因子水平,降低TGF-β 在实体癌患者中的表达。
在临床试验中,pegilodecakin治疗可观察到PR和长期的疾病稳定。在一项随访的临床研究中,观察到治疗后肿瘤内CTL的扩增和激活。此外,pegilodecakin与ICIs联合应用的第一个临床试验也展现了富有希望的结果;然而,由于不良的风险-收益比,两项联合使用nivolumab(NCT03382912)和pembrolizumab(NCT03382899)的随访试验提前终止。
CmAb-(IL-10)2是一种融合蛋白,由抗EGFR得西妥昔单抗与IL-10二聚体的融合,目前仍处于临床前研究阶段,显示出优越的抗肿瘤活性。
IL-12
IL-12具有显著的免疫激活和肿瘤控制作用,但在诱导抗肿瘤作用所需的剂量下会引起严重的不良反应。然而,靶向给药策略使IL-12在肿瘤部位达到高浓度,同时避免全身反应,又激发了人们对IL-12在癌症治疗的兴趣。
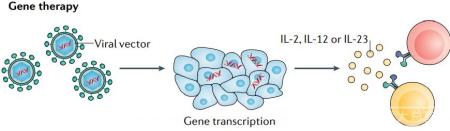
基因治疗可以更好地控制治疗方案中白介素的定位和数量。Tavokinogene telseplasmid是一种IL-12编码质粒,电穿孔到黑色素瘤病灶中,在II期试验中ORR为36%,CR为18%。值得注意的是,46%的患者在至少一个未注射Tavokinogene telseplasmid的病灶中出现消退,25%的患者在所有未注射Tavokinogene telseplasmid的病灶中出现消退,这表明诱导了全身的抗肿瘤免疫。此外,与pembrolizumab联合应用,ORR提高到41%,CR为36%。另外还对三阴性乳腺癌(NCT03567720),头颈部鳞状细胞癌(NCT03823131)以及黑色素瘤(NCT04526730和NCT03132675)进行了多项临床试验。
CBD-IL-12是一种由IL-12和胶原蛋白结合域组成的融合蛋白。肿瘤血管紊乱中会暴露胶原蛋白,CBD-IL-12因此会在肿瘤中积聚,通过肿瘤部位免疫系统的广泛激活,显示出优于IL-12的抗肿瘤作用。
此外,还有多功能溶瘤纳米颗粒,目的是同时发送几种不同的信号触发抗肿瘤反应。研究表明,含有自复制RNA组成的纳米颗粒可诱导肿瘤细胞死亡,因为所含RNA作为病原体识别受体的信号,并编码IL-12,进一步增强诱导免疫应答。
IL-15
与IL-2相比,IL-15不会导致Treg细胞的扩增,同时具有类似的免疫刺激特性。
ALT-803 是另一种包含IL-15 突变体(IL-15N72D)和IL-15RαSu/Fc的二聚体蛋白,已被证明在小鼠模型中具有优异的抗肿瘤活性。在第一个人类I期试验(NCT01885897)中,ALT-803 治疗具有良好的耐受性,但19%的血液恶性肿瘤患者观察到临床反应。最近进行了另一个剂量递增 I 期试验,评估 ALT-803联合 nivolumab 治疗晚期非小细胞肺癌(NSCLC)患者的安全性和有效性(NCT02523469);未记录剂量限制性毒性,21 名患者中有 6 名获得客观响应。正在进行第二阶段患者的连续招募。
BJ-001 是由博际生物自主研发并拥有全球专利的世界首个肿瘤靶向性 IL-15 融合蛋白。其设计不仅克服了重组 IL-15半衰期短的缺点,更重要的是通过其结构域中的肿瘤靶向分子使其在αvβ3,αvβ5 和αvβ6 整合素高表达的肿瘤中富集,从而具有降低系统毒性,增强疗效的潜力。
其它的IL-15变体临床试验情况如下表所示:
IL-18
IL-18治疗的临床前疗效有限,这可能是由于IL-18BP,一种高亲和力的IL-18诱饵受体。目前,研究人员利用直接进化技术,开发出抗诱饵IL-18(DR-18),它维持信号传导潜能,并且通过支持效应器T细胞的发育、减少T细胞衰竭、增强NK细胞的活性和成熟等途径,在小鼠体内发挥出强大的抗肿瘤作用。
IL-23和IL-36
IL-36γ 与IL-23和OX40配体联合应用,在临床前动物模型中成功用于促进急性炎症,以有效控制肿瘤,目前正在临床试验中进行研究(NCT03739931)。
过继性细胞疗法的补充
过继性细胞疗法(ACT)是近十年来癌症治疗领域的重要突破。IL-2、IL-7和IL-15等白介素已被广泛用于改善过继细胞的体外扩增和分化,并通过联合给药或通过基因工程将其导入转移细胞来辅助ACT的治疗。
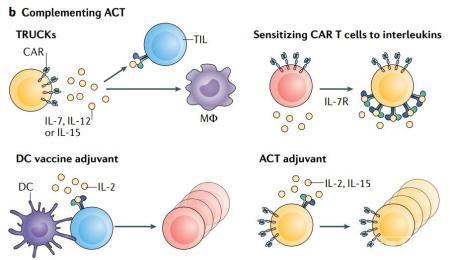
用IL-2支持ACT的治疗在几种癌症类型中取得了不同的成功。例如,IL-2在黑色素瘤中与TIL联合。此外, CAR-T细胞与IL-2的联合也在一些试验获得了益处,但这种方法仍然面临着与单独使用白介素类似的毒性问题。
克服全身性IL-2治疗的毒性作用,同时保持其支持ACT治疗的能力的策略是设计的IL-2与IL-2R配对。经过设计的IL-2不能与野生型IL-2R结合,但可与设计的IL-2R结合,传递天然IL-2信号。这种设计避免了全身毒性。在小鼠黑色素瘤模型中显示出增强的ACT产品功效和可忽略的毒性作用。
IL-8
另一种完全不同的方法是使用肿瘤相关的白介素,如IL-8,通过过度表达相应的受体来改善CAR-T细胞向肿瘤的浸润。在胶质母细胞瘤、卵巢癌和胰腺癌的临床前模型中,IL-8受体CXCR1或CXCR2在CAR-T细胞中的表达显著增强了在肿瘤中的迁移和持久性,并诱导了肿瘤的完全消退和持久的免疫记忆。
IL-12
目前在一些试验中采用的另一种策略是通过细胞治疗产品表达某些白介素。以这种方式,白介素仅在肿瘤部位局部表达,从而避免全身毒性作用,并招募额外的免疫细胞来建立针对CAR抗原阴性肿瘤细胞群的免疫应答。这种方法被称为“T细胞重定向抗原非限制性细胞因子启动的杀伤”(TRUCKs)。IL-12是第一个用于TURCK概念验证的白介素,其他白介素,如IL-7、IL-15和IL-23,此后也被用于CAR-T细胞设计。
在临床前试验中,CAR T细胞的IL-12表达导致巨噬细胞的招募和激活,这些巨噬细胞对于消除癌细胞至关重要,而癌细胞的抗原丢失通常会逃避CAR诱导的杀伤。第一个临床试验用于转移性黑色素瘤患者,然而,由于过度释放IL-12可能导致严重的毒性作用,该研究不得不终止。最近,一些临床试验开始使用具有安全开关表达IL-12的CAR-T细胞,试图避免不受控制的IL-12释放。
IL-7
IL-7和CC趋化因子配体19(CCL19)是维持淋巴器官T细胞区的必要条件。在临床前,与传统的CAR-T细胞相比,用于表达IL-7和CCL19的CAR-T细胞在肿瘤杀伤方面优于常规的CAR-T细胞。组织病理分析显示,肿瘤内DCs、CAR-T细胞及内源性T细胞浸润增加。目前,有4项临床试验在评估CAR T细胞过度表达IL-7和CCL19的效果(NCT03198546,NCT03929107,NCT03932565和NCT04381741)。
IL-15
临床前研究表明,NKT细胞IL-15的表达导致耗竭标志物表达降低,体内持续性增强,肿瘤部位定位增强,肿瘤控制能力提高。在CAR-T细胞中,膜结合IL-15导致T记忆干细胞的丰富性增加,且持续时间长,对CD19+白血病有很好的作用。正在进行的临床试验将工程化IL-15导入CAR-T细胞和CAR NKT细胞中,中期分析显示,表达IL-15的抗GD2 CAR NKT细胞对3例难治性的神经母细胞瘤患儿无剂量限制毒性,肿瘤部位显示CAR NKT细胞存在,一名患者获得骨转移病变的消退。
IL-23
IL-23是最近报道的一种替代IL-12和IL-15等具有潜在毒性的白介素的方法。一项临床前研究表明,含有IL-23亚基p40的工程化CAR-T细胞可产生自分泌IL-23信号,促进活化T细胞的选择性增殖,提高抗肿瘤能力。此外,与使用IL-18或IL-15相比,副作用似乎减少了。
小结
总的来说,白介素单一疗法仍然面临着很大的局限性,最近出现了许多新的策略来解决这些问题。这一趋势正在从应用白介素的天然形式转向复杂的工程化方法,涉及改变靶细胞群的受体亲和力或设计肿瘤靶向融合结构以提高疗效和减少全身毒性作用。
此外,为了提高白介素治疗的应用率,联合治疗越来越重要。对白介素如何影响组织修复、癌症进展和免疫逃避的新见解将大大有助于确定白介素如何参与对化疗或ICI治疗等既定疗法的抵抗。因此,白介素治疗可以释放其他疗法的潜力,从而帮助耐药患者从中受益。
总之,白介素是协调TME和控制肿瘤-免疫细胞相互作用的关键元素,白介素治疗癌症已经在临床前和临床研究方面取得大量令人兴奋的新进展,这些研究将在未来几年更多有趣的结果。
内容来源:中国细胞生物学学会
参考文献:
1.Interleukins in cancer: from biology to therapy. Nat Rev Cancer. 2021 Jun 3 : 1–19.
